Preventie van verspreiding van carbapenemaseproducerende gramnegatieve bacteriën bij patiëntverplaatsingen in de zorgketen

Van eind 2017 tot halverwege 2019 hebben de GGD’en Amsterdam, Flevoland en Kennemerland onderzoek gedaan naar het vóórkomen van carbapenemaseproducerende Enterobacteriaceae (CPE) bij patiënten in Noord-Holland en Flevoland. Met dit onderzoek wilden wij ook meer zicht krijgen op de informatieoverdracht tussen zorgverleners als CPE-positieve patiënten worden overgeplaatst naar een andere zorginstelling of bij een andere zorgverlener in behandeling komen.
Achtergrond
Antibioticaresistente (ABR) is een groeiend wereldwijd probleem en in toenemende mate een bedreiging voor de volksgezondheid. De Wereldgezondheidsorganisatie (WHO) waarschuwt dat ons vermogen om alledaagse infecties te behandelen, in gevaar komt. (1) In Europa overleden in 2015 naar schatting ruim 33.000 patiënten door infecties met antibioticaresistente bacteriën. (2) In Nederland gaat het vooralsnog relatief goed: (huis)artsen zijn terughoudend in het voorschrijven van antibiotica (3) en we behoren tot de landen in Europa met de minste infecties veroorzaakt door resistente bacteriën.(2) Er zijn diverse richtlijnen opgesteld voor intra- en extramurale zorginstellingen, waarin maatregelen worden beschreven om verspreiding van bijzonder resistente micro-organismen (BRMO) te voorkomen. Maar, door de blijvende infectiedruk in het milieu, in de voedselketen en binnen de gezondheidszorg van resistente bacteriën die uit het buitenland komen, is het ook belangrijk om proactief maatregelen te nemen die toename van morbiditeit en mortaliteit door BRMO kunnen voorkomen. Hiervoor moeten de risicosituaties voor verspreiding van BRMO binnen zorginstellingen in kaart gebracht worden.
CPE behoren tot de groep BRMO en vormen de grootste dreiging voor de volksgezondheid omdat infecties met deze bacteriën heel moeilijk te behandelen zijn. (4, 5). Uit de surveillancegegevens van het Infectieziekten Surveillance Informatie Systeem - Antibiotica Resistentie ( ISIS-AR) blijkt dat het aantal bevestigde CPE-infecties in Nederland licht is gestegen (van 0.02% in 2014 tot 0.05% in 2018 voor Escherichia coli en van 0.25% tot 0.52% voor Klebsiella pneumoniae). De verspreiding van CPE is groter als een CPE-positieve patiënt wordt overgeplaatst naar een andere zorginstelling of in behandeling komt bij andere zorgverleners. Wanneer de informatie over de CPE-positieve status van de betreffende patiënt dan niet volledig of niet tijdig wordt gedeeld met alle betrokkenen, kan het zijn dat er geen maatregelen worden genomen om verspreiding van CPE te voorkomen.
Onderzoeksvragen
• Hoe vaak komen CPE voor bij patiënten in Noord-Holland en Flevoland?
• Hoe verloopt de informatieoverdracht tussen zorgverleners als CPE-positieve patiënten worden overgeplaatst?
Methoden
Onze studie bestond uit een kwantitatief en een kwalitatief deel. Voor het kwantitatieve deel meldden alle 14 laboratoria die diagnostiek verzorgen in Noord-Holland en Flevoland, tussen februari 2018 en februari 2019, op ons verzoek, alle fenotypisch en genotypisch bevestigde CPE-positieve patiënten bij hun eigen GGD. Twee laboratoria meldden ook patiënten die positief waren voor carbapenemresistente Acinetobacter spp. (CRA) en carbapenemresistente Pseudomonas aeruginosa (CRP). Deze bacteriën worden ook gerekend tot de groep van prioriteit-1 bacteriën. (5) De contactpersonen op de betreffende GGD’en gaven de meldingen vervolgens door aan het onderzoeksteam. Wij hebben gekozen voor deze manier van melden om de manier van melden van de (destijds nog niet van kracht zijnde) CPE-meldplicht na te bootsen. Na een melding nam een onderzoeksverpleegkundige contact op met het meldende laboratorium om de naam van de eerstverantwoordelijke zorgverlener van de gemelde patiënt te verkrijgen. Hierna nam de onderzoeksverpleegkundige contact op met de zorgverlener en verzocht hem/haar om de patiënt uit te nodigen voor deelname aan het onderzoek.
Het kwalitatieve deel van het onderzoek bestond uit interviews met eerstverantwoordelijke zorgverleners en andere betrokken zorgverleners van patiënten. Alle mensen die geïnterviewd zijn hebben daarvoor hun toestemming gegeven. De zorgverleners werden geïnterviewd over het uitwisselen van informatie tijdens overplaatsingen van CPE-positieve patiënten, infectiepreventiemaatregelen en kennis en opvattingen omtrent CPE.
Resultaten
De laboratoria meldden 64 patiënten: 50 van hen testten positief voor CPE, 10 voor CRA en 4 voor CRP. De meeste patiënten (58%) waren mannen en hun mediane leeftijd was 69 jaar (IQR 54-76). De op 1 na meest voorkomende bacterie was Escherichia coli (17%), gevolgd door Klebsiella pneumoniae (16%).Tijdens de onderzoeksperiode was er een infectieziekte-uitbraak in 1 van de zorginstellingen, die was veroorzaakt door Citrobacter freundii. Tweeëntwintig patiënten (36% van de gemelde patiënten) testten positief voor C. freundii. Zij werden ook geïncludeerd in de studie.
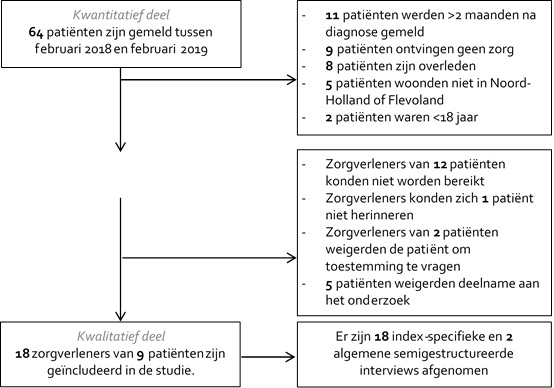
In figuur 1 staat een flowchart van de in- en exclusie van patiënten. Van de 64 gemelde patiënten waren 35 patiënten (55%) niet geschikt voor deelname aan het kwalitatieve deel van de studie. Van de 29 patiënten die wel geschikt waren, deden 9 patiënten mee. Van de overige 20 patiënten (69%) waren geen contactgegevens bekend of zij wilden niet meedoen. Uiteindelijk werden 18 zorgverleners van 8 CPE-positieve patiënten en 1 CRA-positieve patiënt geïnterviewd. Van deze 9 patiënten waren 6 (67%) man en hun mediane leeftijd was 75 jaar (IQR 59-78).
Figuur 1. Flowchart van de in- en exclusie van CPE/CRA/CRP-positieve patiënten en hun zorgverleners
Naast de 18 interviews met de zorgverleners van de 9 patiënten, werden 2 algemene interviews afgenomen (tabel 1).
Tabel 1. Kwalitatief sample
| Respondent | Type instelling | Functie | Geslacht | Index |
| 1 | revalidatiecentrum | verpleegkundige | vrouw | 1 |
| 2 | thuiszorg | verpleegkundige | vrouw | 2 |
| 3 | revalidatiecentrum | verpleegkundige | vrouw | 3 |
| 4 | revalidatiecentrum | fysiotherapeut | vrouw | |
| 5 | revalidatiecentrum | ergotherapeut | man | |
| 6 | ziekenhuis | arts | man | 4 |
| 7 | revalidatiecentrum | arts | man | |
| 8 | thuiszorg | verpleegkundige | vrouw | |
| 9 | ziekenhuis | arts i.o | vrouw | 5 |
| 10 | verpleeghuis | verpleegkundige | vrouw | |
| 11 | ziekenhuis | verpleegkundige | vrouw | |
| 12 | ziekenhuis | arts | man | 6 |
| 13 | ziekenhuis | arts | vrouw | |
| 14 | revalidatiecentrum | zorgassistent | man | 7 |
| 15 | thuiszorg | verpleegkundige | vrouw | |
| 16 | huisartsenpraktijk | huisarts | vrouw | |
| 17 | revalidatiecentrum | verpleegkundige | vrouw | 8 |
| 18 | huisartsen praktij | huisarts | vrouw | 9 |
| 19 | ziekenhuis | specialist infectiepreventie | vrouw | geen |
| 29 | ziekenhuis | chirurg | man | geen |
Uit de interviews blijkt dat de informatie over CPE-positieve patiënten die overgeplaatst moeten worden, meestal tijdig gedeeld wordt. Wel ontbreekt hiervoor veelal een gestandaardiseerde methode. Zorgverleners zijn gemotiveerd om zich aan voorgestelde preventiemaatregelen te houden als zij zich verantwoordelijk voelen voor de gezondheid van andere patiënten, voor (zwangere) collega’s en voor zichzelf. De volgende factoren hebben een negatief effect op de motivatie van zorgverleners:
• niet erkennen van de relevantie van de infectiepreventiemaatregelen;
• de negatieve impact van de maatregelen op het herstel van de patiënt;
• de verschillen tussen infectiepreventiemaatregelen van de zorginstellingen;
• onbegrip voor veranderingen in de infectiepreventiemaatregelen.
Uit de interviews blijkt dat zorgverleners in cure meer ervaring hebben met CPE-positieve patiënten en het nemen van preventiemaatregelen, dan zorgverleners in care. Ook was het voor veel zorgverleners de eerste keer dat ze met een CPE-positieve patiënt te maken hadden. Veel zorgverleners hebben onvoldoende kennis over CPE. Medisch microbiologen en specialisten infectiepreventie zijn voor hen vaak de belangrijkste informatiebron. Daarentegen zijn microbiologen en specialisten infectiepreventie zich hier vaak niet van bewust en gaan zo voorbij aan de belangrijke rol die zij hebben bij het overplaatsen van de patiënten.
Conclusies
Er zijn gedurende de onderzoeksperiode meer CPE-positieve patiënten in Noord-Holland en Flevoland gemeld dan we hadden verwacht - zelfs als we de uitbraak, veroorzaakt door Citrobacter freundii, in 1 zorginstelling buiten beschouwing laten. De zorgverleners hebben weinig ervaring met CPE-positieve patiënten en voldoende kennis omtrent CPE ontbrak vaak.
Er zijn verschillende maatregelen die de overdracht van CPE-positieve patiënten tussen zorgverleners kunnen verbeteren, waardoor het risico op verspreiding van CPE afneemt:
- standaardiseren van de methode om informatie over CPE-positieve patiënten te delen aan de hand van een standaard formulier of een uniform meldingssysteem;
- implementeren van transmurale werkafspraken;
- verhogen van kennis van zorgverleners over CPE;
- aanstellen van tenminste 1 werknemer met CPE (of BRMO) als aandachtsveld binnen een zorginstelling;
- lanceren van een website over CPE voor zowel zorgverleners als patiënten;
Er zou aanvullend kwalitatief onderzoek moeten worden gedaan naar het belang van communicatie over ABR tussen zorgverleners. Door focusgroepgesprekken te houden kan helder worden hoe de verschillen tussen de aanpak van instellingen om infecties te voorkomen, overbrugd kunnen worden. Verder zouden toekomstige studies zich moeten richten op de haalbaarheid van de implementatie van de aanbevelingen uit dit onderzoek.
Auteurs
E. van Dulm (1), W. van der Veldt (1), K. Jansen-van der Meiden (2), G. van Renselaar (3), L. Bovée (1), J. Ros (2), U. Davidovich (1) Y. van Duijnhoven (1)
- GGD Amsterdam
- GGD Kennemerland
- GGD Flevoland
Correspondentie
Literatuur
- Factsheet on Antibiotic Resistance World Health Organization; 2018. www.who.int/news-room/fact-sheets/detail/antimicrobial-resistance
- Cassini A, Hogberg LD, Plachouras D, Quattrocchi A, Hoxha A, Simonsen GS, et al. Attributable deaths and disability-adjusted life-years caused by infections with antibiotic-resistant bacteria in the EU and the European Economic Area in 2015: a population-level modelling analysis. Lancet Infect Dis. 2019;19(1):56-66.
- Brauer R, Ruigomez A, Downey G, Bate A, Garcia Rodriguez LA, Huerta C, et al. Prevalence of antibiotic use: a comparison across various European health care data sources. Pharmacoepidemiol Drug Saf. 2016;25 Suppl 1:11-20.
- Van der Lubben M. Antibioticaresistentie in mens, dier en milieu. In: A. van de Graaf (eds.), Antibioticaresistentie – wat als antibiotica niet meer werken? (p. 25-44). Biowetenschappen en Maatschappij, kwartaal 4, 2015.
- WHO priority pathogens list for R&D of new antibiotics: World Health Organization; 2017. www.who.int/news-room/detail/27-02-2017-who-publishes-list-of-bacteria-for-which-new-antibiotics-are-urgently-needed
Infectieziekten Bulletin, jaargang 31, nummer 1, september 2020